Каждый астматик или его близкий родственник время от времени задается вопросом: какой приступ будет последним? Действительно, это тяжелый, неизлечимый и изматывающий недуг. Можно ли умереть от астмы и что нужно сделать, чтобы этого не случилось.
Содержание
Статистика заболевания в мире

По эпидемиологическим исследованиям ВОЗ с диагнозом «бронхиальная астма» живут 300 миллионов человек, из них 10% дети. По прогнозам организации к 2030 году число заболевших увеличится еще на 30%. Статистика неумолима, и это объясняется несколькими причинами:
- Недостаточной выявляемостью. Низкий уровень доступности к комплексным диагностическим программам, особенно в слаборазвитых странах.
- Высокой стоимостью на эффективные средства для терапии.
- Неадекватной, не соответствующей современным рекомендациям терапией.
- Недостаточной информированностью. Большой процент заболевших не знают, как следует применять лекарственные средства и не понимают, что при заболевании важна концепция личного контроля.
- Ухудшающейся экологической ситуацией.
Специалисты ВОЗ признают, что бронхиальная астма – важнейшая проблема здравоохранения всех стран, и их усилия должны быть направлены на то, чтобы сократить число случав инвалидности и преждевременной летальности.
Уменьшить бремя болезни

Несмотря на то что бронхиальная астма – неизлечимая патология, постоянный контроль над ней обеспечивает благоприятный прогноз и хорошее качество жизни.
Чтобы облегчить симптомы, пациенты должны принимать лекарства краткосрочного действия. Если проявления болезни устойчивы, для предупреждения приступов нужен ежедневный прием препаратов.
Но лечение не ограничивается лекарствами. Заболевшему необходимо оградить себя от контакта с веществами – провокаторами болезни.
Полноценная жизнь с бронхиальной астмой возможна, если соблюдать четыре условия:
- Заболевший находится под постоянным наблюдением у пульмонолога.
- Соблюдены все принципы лечения.
- Обязательный контроль на стадии ремиссии.
- Своевременное обращение с возникшими жалобами к врачу.
Астматику, игнорирующему проявления заболевания, ведущему нездоровый образ жизни и постоянно контактирующему с аллергенами не избежать серьезных и необратимых последствий.
Осложнения: причины, риски
С приступом удушья в просветах бронхов скапливается большой объем слизи, полноценный доступ кислорода становится невозможным, и человек начинает задыхаться.
В чем опасность такого состояния:
- Угнетается работа в отделах головного мозга.
- Нарушаются и не поддаются возобновлению рецепторные функции жизненных процессов.
- Накопление слизи приводит к стойкому нарушению респирации (дыхательного акта), отечности.
Смерть от астмы при приступе может наступить за 3 минуты. Короткие бронхиальные спазмы приводят к кислородному голоданию всех систем организма и, как следствие, инвалидизации пациента.
К тяжелым и угрожающим осложнениям после приступов бронхиальной астмы относятся:
- Легочное сердце.
- Эмфизему.
- Респираторную недостаточность в острой форме, с которой пациент может прожить не больше 2 месяцев.
- Мозговую гипоксию.
- Почечную, сердечную недостаточность.
Сформировавшиеся осложнения и гормональные нарушения, которые всегда неизбежны, ведут к снижению физической активности – гиподинамии. Все факторы, сложенные вместе есть причина большого процента смертности у пациентов с бронхиальной астмой.
Проблемы с сердечно-сосудистой недостаточностью у возрастных заболевших формируются примерно через 7 лет с начала болезни.
Причина, по которой может скончаться астматик в 55–65 лет – инсульт, инфаркт, тромбоэмболия.
Реклама
Как избежать?

Программа по лечению и профилактике подбирается для каждого астматика индивидуально. Все зависит от возраста, социального статуса, длительности заболевания, имеющихся осложнений, других патологий.
С каждым новым приступом удушья положение пациента усугубляется. Провокаторами могут быть незначительные аллергены в виде пыли, пыльцы, шерсти животных, автомобильных выхлопов, сигаретного дыма.
В любой жизненной ситуации карманный ингалятор (дисковый, порошковый, аэрозольный) должен быть под рукой. Такая лекарственная форма имеет ряд преимуществ:
- Быстро проникает в дыхательные пути, действует локально на проблемную зону.
- Легкая, удобная в использовании для всех возрастных категорий.
Состав ингаляторов для купирования приступа:
- Симпатомиметики. Расширяют просвет бронхов, стимулируют рецепторы (Тербуталин, Салбутамол)
- Блокаторы М-холинорецепторов Расслабляют бронхи (Ипратропий, Атровент).
- Метилксантовая группа. Блокирует ферменты, снимает спазм бронхиальной мускулатуры (Аминофиллин, Теофиллин).
Выбор того или иного препарата зависит от времени и формы заболевания, возрастных и анатомических особенностей, индивидуальной переносимости. Квалифицированно сделать его может только пульмонолог.
Осложнения у детей

Случаи тяжелой формы бронхиальной астмы регистрируются в 26% детей, и эти показатели с каждым годом продолжают расти. Причем случаи тяжелой формы чаще наблюдаются в детском, а не в подростковом возрасте.
По статистике от приступа астмы умирают в 6–7% случаях, причем чем меньше ребенку лет, тем выше вероятность такого исхода.
Причина детской смертности от асфиксии при тяжелом приступе в 9 случаях из 10 – неадекватная терапия стероидами (отсутствие, недостаточное, позднее назначение). В остальном летальный исход может быть спровоцирован:
- Спонтанным ночным удушьем.
- Дебютным приступом.
- Чрезмерным скоплением мокроты, вызвавшим гипоксию.
Такой случай асфиксии может быть связан с недооценкой тяжести состояния маленького пациента врачом или его родителями. Играет роль социальные, культурные и материальные составляющие. Еще один фактор риска – отсутствие четкой терапевтической программы и инструкций для родителей по оказанию помощи.
Если диагноз поставлен вовремя, выбрано адекватное лечение, и ребенок был разобщен с причинно-значимым аллергеном – это определит благоприятный исход и улучшит состояние маленького пациента с бронхиальной астмой.
Как предупредить: самоконтроль и дневник
Самое эффективное средство для борьбы с тяжелыми осложнениями – это профилактика. И перед ней стоят три задачи:
- Свести к минимуму агрессивную симптоматику астматического приступа.
- Укрепить респираторную мускулатуру.
- Оздоровить организм.
Кроме неукоснительного приема назначенных препаратов профилактика подразумевает диету, активный образ жизни, полный отказ от пагубных привычек и контактов с аллергенами. Пациент с астмой должен освоить технику дыхательной гимнастики, самомассажа, больше находиться на свежем воздухе.
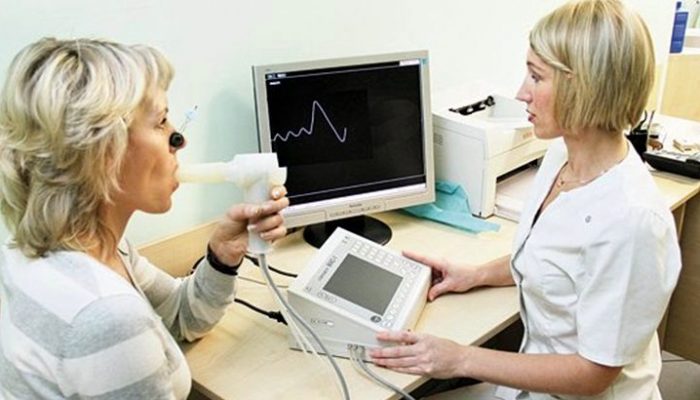
У каждого больного должен быть пикфлоуметр – прибор для определения функциональных способностей легочной системы. С его помощью можно установить пик скорости выдоха, т. е. пикфлоуметр показывает, насколько сужен просвет бронхов.
Особенность болезни такова, что нежелательные изменения идут впереди ощущений астматика. Поэтому, измерив скорость выдыхаемого воздуха, он может вовремя предпринять необходимые действия и предотвратить приступ.
Будет хорошо и удобно завести специальный дневник БА. В нем можно ежедневно регистрировать и анализировать показания пикфлуометра:
- Количество, характер проявлений в течение суток (удушье, кашель, свистящее дыхание, хрипы, одышка, ощущение сдавления в груди).
- Изменения самочувствия в течение суток.
- Фиксирование времени на момент ухудшения.
- С чем связан приступ или обострение.
- Возникла ли необходимость в дополнительных ингаляциях.
Пациентам с пищевой непереносимостью можно включить специальные диетические страницы в дневнике самоконтроля, где будут перечисляться все съеденные за день продукты, время их приема, типы проявления аллергических симптомов (кашля, удушья).
Специалисты утверждают: корректная терапия, здоровый образ жизни, контроль над течением астмы дают возможность прожить 40 и более лет. При правильном подходе риски внезапной смерти при любых формах заболевания минимальны.


